
Что хорошо диагностируется, хорошо лечится. Поэтому «золотой стандарт» контроля качества медицинской помощи – уровень расхождения между клиническим и патологоанатомическим диагнозами. В странах ОЭСР этот показатель составляет 10–20%. В России, по данным Минздрава за 2023 год, – лишь 3,4%. Выдавшие эту статистику ведомственные аналитики, впрочем, признают, что аномально низкий процент расхождения диагнозов обусловлен стремлением клиник избежать штрафов. Иначе говоря, управление качеством идет без опоры на объективные показатели. В авторской колонке для Vademecum директор Центра проблем финансирования, организации и межтерриториальных отношений в здравоохранении Финуниверситета при Правительстве РФ Андрей Рагозин, первый директор ФФОМС Владимир Гришин и президент Российского общества патологоанатомов Федор Забозлаев не только анализируют сложившуюся ситуацию, но и предлагают выход – вспомнить действовавшую в СССР эффективную модель управления качеством медпомощи.
Россия – единственная страна в мире, где управление качеством лечения построено на экономических санкциях, в том числе за врачебные ошибки. С одной стороны, ошибки неизбежны в работе любого врача. С другой, медицинская помощь – сложный процесс с участием пациента, врачей разных специальностей, немедицинских специалистов, служб и контрагентов, а зачастую нескольких медорганизаций. Тем самым качество зависит не только от решений и манипуляций лечащего врача, но прежде всего от организации работы клиники и системы здравоохранения в целом, поэтому факт расхождения диагнозов ни в одной стране мира не влечет «автоматического» наказания врача и клиники. Не наказывали за это и в СССР.
Однако в России по факту расхождения диагнозов клинику наказывают рублем. Даже если расхождение обусловлено неадекватным оснащением медорганизации, ей платят лишь 10% тарифа и еще накладывают штраф в размере 0,5 подушевого норматива. Порочный круг: клиники не укомплектованы из-за нехватки финансирования, а за этот «дефект» их наказывают, лишая ресурсов.
Отсюда превращение аутопсии в пугало для врачей, стремление клиник избежать аутопсии (штраф за отказ от вскрытия даже в обязательных случаях меньше штрафа за расхождение диагнозов) и фальсификация патологоанатомами заключений под давлением администрации клиник. Объективный контроль дискредитирован, значительные ресурсы уходят на штрафы и административные издержки, а руководители клиник и врачи «хоронят и ошибки», программируя рост осложнений в будущем.

Слева направо: Андрей Рагозин, Владимир Гришин, Федор Забозлаев
Почему сложилась такая ситуация? Используемый в ОМС подход к качеству помощи построен так же, как работали отделы ОТК на страдающих от брака советских заводах. В случае отклонения параметров изготовленной продукции она бракуется и на мастеров накладывается штраф. Такой подход работает на производствах с минимальным разделением труда, но по мере усложнения технологий и разделения сам превращается в проблему. Завод несет убытки и продолжает гнать брак, контролеры в конце конвейера не могут выявить все скрытые дефекты. Рабочие учатся скрывать брак, а тем, кто пытается обсуждать проблемы качества, затыкают рот.
То же самое происходит в системе ОМС, только хуже. Объективный итоговый контроль – аутопсия – дискредитирован и вытесняется контролем документации. При этом эксперты не разбираются с причинами дефектов, а целенаправленно ищут расхождение между документацией и тем, как ее оформление и критерии качества видит Минздрав. Лишь за находку этих дефектов страховщик получит деньги – тем самым игнорируются другие проблемы. В случае обнаружения недостатков накладывается штраф, приносящий клинике убыток, но никак не помогающий пациенту. И врачи, зная критерии контроля, стараются оформлять бумаги так, чтобы избежать штрафов.
Что происходит с управлением качеством в мировой практике? На смену конечного контроля брака с наказанием виновных пришли построенные на принципах Уильяма Эдварда Деминга системы управления качеством: TQM, «шесть сигм», ISO-9000. Коротко напомним те принципы Деминга, которые представляются наиболее значимыми.
«Покончите с зависимостью от массового контроля: уничтожайте потребность в проверках и инспекции как способе достижения качества. Двигайтесь путем «встраивания» управления качеством в процесс производства. Требуйте статистических свидетельств этого «встроенного» качества. Изгоняйте страхи – те, кто работает, испытывая страх, стараются ускользнуть из поля зрения тех, кого они боятся. Устраните произвольные числовые нормы и задания – замените их поддержкой и помощью вышестоящих руководителей. Дайте работникам возможность гордиться своим трудом, устраните барьеры, которые обкрадывают работников и руководителей».
Практические выводы из принципов Деминга для управления качеством в системе ОМС следующие. Качество медицинских услуг – это качество организации процессов их оказания. Сюда относятся и проблемы подготовки врачей, их мотивации и управления карьерой. Поэтому первоисточник инцидентов с качеством, в том числе врачебных ошибок, – проблемы с финансированием и организацией медицинской помощи как в конкретной клинике, так и в системе здравоохранения в целом.
Соответственно, управление качеством помощи требует широкого вовлечения врачей и других медработников в своевременную идентификацию проблем и их обсуждение. За дефекты нельзя наказывать – это лишь стимулирует их сокрытие, лишает клиники ресурсов для исправления ситуации и программирует падение качества. Напротив, нужно заинтересовать врачей в своевременном информировании о проблемах и их широком обсуждении, а в случае необходимости – не штрафовать, а дополнительно финансировать клиники для устранения дефектов в организации и обеспечении помощи.
Обязательной частью оказания медпомощи в случае летального исхода должен быть объективный итоговый контроль качества – аутопсия. Доказано, что частота расхождения диагнозов обратно пропорциональна охвату аутопсией: в странах с низким охватом доля расхождений может достигать 30%. Поэтому патологоанатом не должен экономически зависеть от результатов своего заключения. Не может быть и речи о наказании врачей и клиник по факту расхождения диагнозов – «мертвые учат живых».
Именно так работала система управления качеством медицинской помощи в СССР. Была достигнута интеграция управления качеством процессов и итогового контроля. За качество процессов отвечал институт штатных главных специалистов, за итоговый контроль – патологоанатомическая служба. Их смычка с практическим здравоохранением происходила в формате обязательных для всех больниц клинико-патологоанатомических конференций.
Ноу-хау СССР – построенный по принципу управленческой вертикали институт главных штатных специалистов. Это были опытные практикующие врачи, которые отвечали за организацию и качество помощи по своему профилю на уровне района, города, региона, республики и страны. Исходно этот институт был создан в военной медицине, блестяще зарекомендовал себя в ходе Великой Отечественной войны и был перенесен в гражданское здравоохранение. Главные специалисты имели административные рычаги, позволявшие реально влиять на все процессы организации помощи и ее качество на своем уровне, начиная с подготовки, допуска к работе и управления карьерой своих врачей до закупки оборудования, разбора дефектов помощи и подготовки нормативных документов.
Другим советским ноу-хау была централизованная патологоанатомическая служба как орган независимой, объективной экспертизы качества помощи. Был создан Всесоюзный научно-методический центр патологоанатомической службы, а в ряде регионов появились независимые от главврачей патологоанатомические бюро.
Окончательное решение о расхождении клинического и патологоанатомического диагнозов принималось коллегиально на клинико-патологоанатомических конференциях и не влекло наказания для клиник и врачей, а служило основой для поиска причин дефектов и управленческих решений главных специалистов. Отсюда, с одной стороны, исключение фактора страха и вовлечение врачей в обсуждение проблем качества, с другой – уровень объективного контроля, о котором западные страны не могли и мечтать. Вскрытию подлежали все умершие в стационаре, а во второй половине 80-х годов была поставлена задача довести до 100% охват аутопсией умерших на дому.
Тем самым в СССР была создана оригинальная, передовая даже для сегодняшнего времени комплексная интегрированная система управления качеством помощи, принципы которой вполне соответствуют современным взглядам и лучшим практикам. Увы, эта система была разрушена реформами 90-х.
Был демонтирован институт штатных главных специалистов – на смену пришли внештатные, занятые основной работой и лишенные административных рычагов. Если в СССР решения главных специалистов были обязательны к исполнению главврачами, сегодня они могут только рекомендовать. В свою очередь, аутопсия вытеснена экспертизой документов, институт клинико-патологоанатомических конференций канул в Лету, а расхождение диагнозов автоматически влечет штраф, что стимулирует круговую поруку и массовое сокрытие дефектов. Начатый в 80-е годы процесс централизации службы прерван. Патологоанатомы зачастую подчинены главным врачам и поэтому вынуждены делать заключения, которые позволят больницам избежать штрафа.
Расхождение диагнозов исключено из оценки качества амбулаторной помощи, притом что на дому умирает большинство пациентов. Патологоанатомическая служба недофинансирована: аутопсия не признается медицинской услугой и у клиник масса проблем в случае ее оплаты по ОМС. Нормы сличения клинического и патологоанатомического диагнозов не формализованы и поэтому носят рекомендательный характер, что позволяет некоторым клиникам «отбиваться» от штрафов в суде на основании юридической неправомочности заключений.
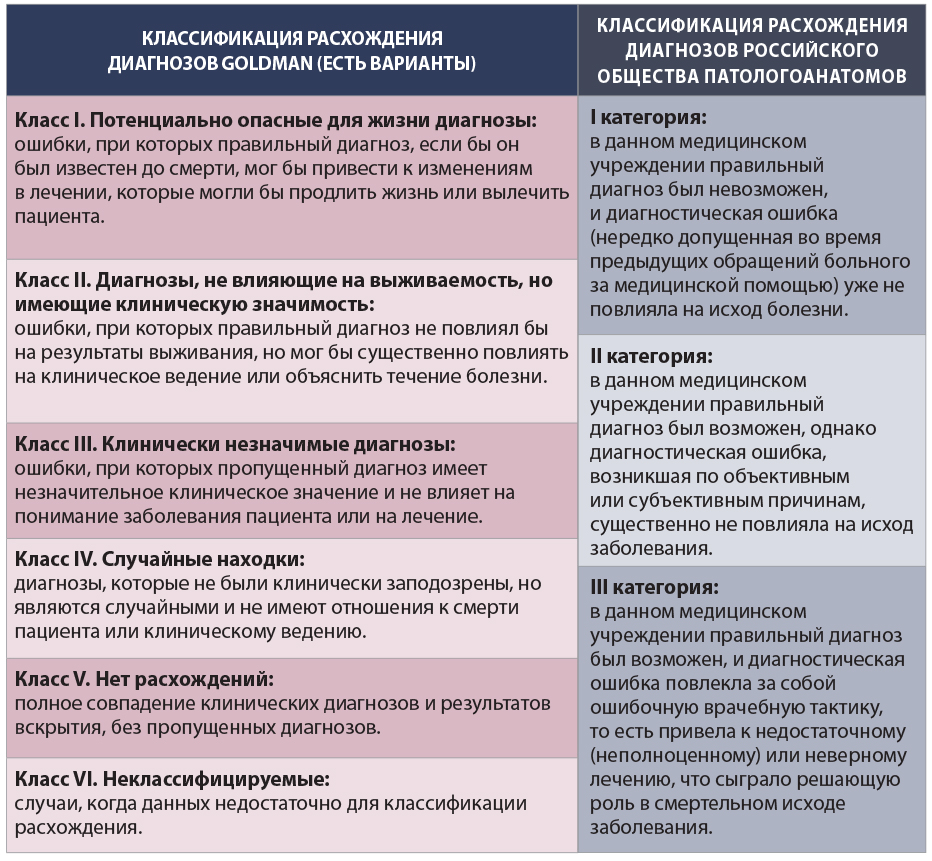
Наконец, штрафы ОМС за расхождение диагнозов – причина того, что в России не может использоваться распространенная за рубежом классификация Goldman. Поэтому невозможно корректно сравнивать российскую и зарубежную статистику. Будучи более точной, объективной, подробной и жесткой, система Goldman лишена «лазеек» российской классификации, которые превращают патологоанатома в эксперта по организации здравоохранения, дающего заключение о том, располагала ли конкретная клиника возможностями для установления точного диагноза. Поэтому использование системы Goldman сегодня в России сделает невозможной нормальную работу патологоанатомов из-за давления на них администрации и/или завалит клиники штрафами (детали – в таблице).
Причина деградации управления качеством – в замене созданной в СССР модели интеграции плательщика и провайдера на их рыночно-страховые отношения.
Принципы Деминга трудно реализовать в рыночно-страховой модели: страховщик хочет заплатить меньше, клиника и врач – получить больше. Отсюда «игра с нулевой суммой», информационная асимметрия между страховщиком и клиникой, трудности для скоординированного управления ими качеством процессов оказания помощи. Гонорарные и сдельно-премиальные доходы врачей в рыночно-страховой модели привязаны к их рейтингам, то есть к числу осложнений. Поэтому врачи заинтересованы не выносить сор из избы.
Что с объективным контролем итогов лечения? Аутопсия – дорогое исследование, которое в рыночной модели невыгодно – ни страховщику, который оплачивает аутопсию, ни врачам и клиникам, которым расхождение диагнозов грозит судебным иском. Малоинтересна аутопсия и родственникам умерших пациентов, которые даже в США избегают исков к врачам из-за огромных судебных издержек и низкой вероятности победы в суде. Доступные данные показывают, что в США подают иск не более 2% пострадавших от врачебной халатности, до суда доходит 8–13% поданных дел и лишь около 2% исков заканчиваются решением в пользу истца. Иначе говоря, умершего родственника не вернешь, а деньги потеряешь. Наконец, когда доля расхождения диагнозов превращена из индикатора проблем в инструмент оценки, аутопсия оказывается невыгодна органам управления здравоохранения, избегающим «плохой» статистики по политическим причинам.
Отсюда глобальное снижение охвата аутопсиями, деградация патологоанатомических служб и упор в оценке качества медицинской помощи на фальсифицируемую, субъективную удовлетворенность населения. Например, в США охват аутопсией сократился с 17% в 1972 году до 4% в 2016 году, а число патологоанатомов с 2007 по 2017 год снизилось на 17,53% при росте диагностической нагрузки на одного патологоанатома на 41,73%. Закономерный результат – примерно каждый десятый американец умирает от врачебной ошибки. Исследователи из Университета Джонса Хопкинса подсчитали, что в США предотвратимые медицинские ошибки занимают третье, после ССЗ и онкологии, место среди причин смерти.
Трудности управления качеством в рыночно-страховой модели отношений плательщика и провайдера обусловлены информационной асимметрией между ними. Эта проблема системно изложена в работе нобелевского лауреата Джорджа Акерлофа «Рынок «лимонов»: неопределенность качества и рыночный механизм» (1970). Если покупатель знает о товаре меньше продавца, то цена на товар формируется как средневзвешенная на рынке. В этих условиях товары низкого качества – чья себестоимость ниже – вытесняют с рынка товары с высоким качеством. Одним из примеров «рынка гнилых лимонов» Акерлоф называет медицинское страхование.
Данные Акерлофа коррелируют с принципами Деминга: «Покончите с практикой закупок по самой низкой цене. Отказывайтесь от услуг поставщиков, не способных статистически подтвердить качество своей продукции/услуг. Стремитесь к установлению долговременных отношений и взаимного доверия с одним поставщиком одного вида сырья/компонентов. Целью в этом случае будет минимизация общих итоговых затрат, а не только первоначальных».
Поэтому созданная в СССР модель интеграции плательщика и провайдера создает максимум возможностей для управления качеством медицинской помощи на принципах Деминга: взаимная информационная открытость данных и процессов, общий интерес в эффективном использовании ресурсов и общий финансовый результат. Сегодня советскую модель интеграции плательщика и провайдера используют не только системы здравоохранения таких стран, как Великобритания, Канада, Австралия, Новая Зеландия, Испания, Италия, Португалия, все скандинавские государства, но и крупный медицинский бизнес национального масштаба.
Так, с 40-х годов прошлого века эту модель успешно использует Kaiser Permanente, признанная лидером по качеству медпомощи в США. Эта корпорация объединяет в себе страховщика, сеть больниц и самоуправляемые многопрофильные медицинские группы первичного звена. По «советскому рецепту» с 2017 года работает CVS Health Corporation – вторая по размеру корпорация по здравоохранению в мире, интегрирующая в себе страховщика Aetna и более 5 700 медицинских организаций и аптек, в которых работают 1,2 млн сотрудников. В Израиле значительная часть клиник принадлежит больничным кассам. В России значимые страховщики ДМС имеют собственные медицинские сети. Когда страховщик не противопоставлен клиникам и врачам, а работает с ними в одной упряжке – это выгодно не только обществу, но и бизнесу.
Тем самым как системы здравоохранения, так и медицинский бизнес в странах ОЭСР идут, пусть и своим путем, к советской модели интеграции плательщика и провайдера, которая создает наилучшие условия для управления качеством помощи. Не пора ли нам вспомнить о забытом собственном опыте? Сегодня идет обсуждение новой редакции приказа Минздрава об экспертизе медицинской помощи – это представляется хорошим поводом для дискуссии с участием врачей, пациентов, юристов, политиков, страховщиков и организаторов здравоохранения.