Колоректальный рак - злокачественная опухоль, которая локализуется в толстом кишечнике или прямой кишке.
Опухоль в большинстве случаев диагностируют у пожилых пациентов, однако развиться она может и в молодом возрасте. Онкологическое образование начинает расти из полипов. Полипы — изначально доброкачественные новообразования слизистой оболочки кишки, которые могут трансформироваться в колоректальный рак.
Полипы не вызывают симптомов, поэтому регулярный скрининг рекомендован для своевременной диагностики. Удаление полипов предупреждает колоректальный рак.
Колоректальный рак занимает третье место по частоте выявления после рака легких и простаты у мужчин, и третье место после онкологии легких и молочной железы у женщин.
Лечение колоректального рака зависит от стадии заболевания, общего состояния человека, сопутствующих патологий и включает химиотерапию, лучевую терапию, оперативное вмешательство.
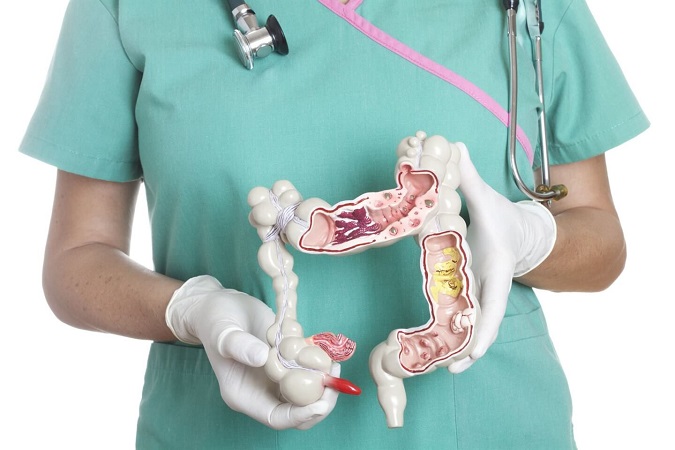
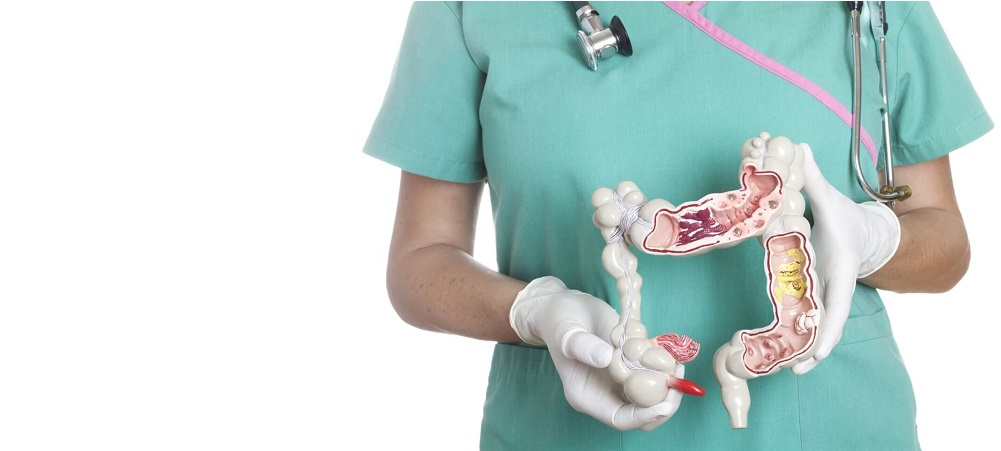
Анатомия толстого кишечника
Толстый кишечник - это конечный отдел пищеварительного тракта, который состоит из нескольких отделов.
Первый отдел представлен восходящей ободочной кишкой, которая начинается со слепой кишки с аппендиксом. Восходящий отдел находится справа. Второй отдел называется поперечной ободочной кишкой. За поперечной ободочной кишкой следует нисходящий отдел, расположенный с левой стороны. Нисходящая ободочная кишка переходит в сигмовидный отдел, расположенный в форме буквы S. Сигмовидная кишка переходит в прямую кишку, которая соединяется с задним проходом.
В толстом кишечнике окончательно формируется стул.
Колоректальный рак может сформироваться в любом из указанных отделов. Рак толстой и прямой кишки обычно рассматривают вместе, так как они имеют много схожих признаков.
Симптомы
На начальных этапах колоректальная опухоль может протекать бессимптомно. Первые симптомы зависят от размеров и локализации в толстом кишечнике. Симптомы включают:
- изменение частоты похода в туалет, включая частые запоры или диарею;
- кровь в стуле после дефекации;
- кровотечение разной интенсивности из прямой кишки;
- лентовидный стул;
- боль и спазмы в животе;
- повышенное газообразование;
- ощущение неполного опорожнения кишечника.
К общим симптомам злокачественного процесса относят стремительное похудение, хроническую усталость.
Причины
Любая злокачественная опухоль характеризуется тем, что в ней происходит бесконтрольный рост клеток с нарушенным жизненным циклом. Эти нарушения вызваны генетическими мутациями. Причины мутаций до конца остаются неясными. В развитии колоректального рака есть промежуточная «стадия» в виде колоректальных полипов. Полипы по своей сути являются доброкачественными новообразованиями, однако некоторые из них имеют более высокий риск озлокачествления.
Общие факторы риска развития колоректального рака включают:
- Возраст — колоректальный рак чаще диагностируют у людей старше 50 лет, однако полип и начальная опухоль могут появиться гораздо раньше.
- Воспалительные заболевания кишечника (болезнь Крона, язвенный колит).
- Синдромы, увеличивающие риск колоректального рака. Семейный полипоз кишечника со 100% вероятностью переходит в колоректальный рак. К наследственным синдромам также относят синдром Линча, который сопровождается ростом доброкачественных опухолей в кишечнике и других органах брюшной полости. Эти опухоли быстро становятся злокачественными.
- Случаи колоректального рака в семье. Если у родственников первой и второй линии родства был диагностирован колоректальный рак, то риск развития у пациента будет выше.
Диагностика
При подозрении на колоректальный рак врач проводит комплексную диагностику. Диагностика начинается с тщательного опроса, определения жалоб, времени развития первых симптомов. Важно сообщить лечащему врачу о случаях рака кишечника в семье. Затем врач выполняет осмотр.
Лабораторная диагностика включает:
- общий и биохимический анализ крови с определением показателей свертывания крови. По результатам анализа крови может быть выявлена анемия, вызванная кровотечением из опухоли;
- анализ крови на онкомаркеры.
Инструментальная диагностика:
- Колоноскопия с биопсией. Это основной метод исследования при подозрении на колоректальный рак. Во время колоноскопии в прямую кишку вводят тонкий эндоскопический зонд, оснащенный камерой и световым элементом. Изображение просвета кишечника транслируется на экран. Врач медленно проводит эндоскоп, внимательно осматривая все отделы толстого кишечника. Через эндоскоп в просвет кишки можно провести специальные инструменты, с помощью которых врач может взять образец ткани с подозрительного участка или удалить найденный полип. Образец ткани исследуют в лаборатории на предмет аномальных раковых клеток.
- Компьютерная томография органов брюшной полости. КТ выполняют для оценки распространения опухоли.
- Рентгенография грудной клетки. Рентген, как и КТ, является стандартом уточняющей диагностики и проводится для исключения метастазов в легкие и средостение.
Стадии
Для классификации и стадирования колоректальной опухоли используют следующие символы «Т» – tumor (опухоль и ее размеры), «N» – nodulus (наличие метастазов в регионарных лимфатических узлах), «M» – metastasis (отдаленные метастазы)
Стадии колоректального рака
- Стадия 0. Это самая ранняя стадия, на которой аномальные раковые клетки располагаются только во внутреннем слизистом слое. Опухоль на этой стадии называют carcinoma in situ.
- Стадия 1. Происходит распространение раковых клеток на всю толщину слизистой толстой кишки.
- Стадия 2. Колоректальный рак распространяется через мышечную стенку кишки.
- Стадия 3. Колоректальный рак распространяется в регионарные лимфатические узлы.
- Стадия 4. Диагностируют отдаленные метастазы (метастатический колоректальный рак).
Лечение в ФНКЦ
При составлении плана лечения учитывают локализацию, стадию опухоли, наличие сопутствующих заболеваний. Лечение чаще всего включает операцию по удалению опухоли.
Хирургические методы лечения
- Эндоскопическая резекция опухоли. На ранних стадиях рассматривают возможность выполнения органосохранной эндоскопической операции. Такая операция предполагает эндоскопическое удаление слизистой с опухолью.
- Лапароскопическая резекция участка кишки пораженного опухолью. Лапароскопическая операция показана, если опухоль не может быть удалена во время эндоскопии. В этом случае хирург делает в брюшной стенке несколько небольших разрезов, через которые в брюшную полость вставляют эндоскопические инструменты, и затем удаляют опухоль.
- Полостная операция через лапаротомный разрез на животе с целью удаления участка кишки, пораженной опухолью. Концы кишки сшивают или, при наличии показаний, формируют колостому для выведения стула. Сшивание кишки может быть выполнено вторым этапом после стабилизации состояния пациента.
Химиотерапия
3 и 4 стадия колоректального рака характеризуется метастатическим распространением, поэтому вместе с хирургическим вмешательством может быть выполнена химиотерапия.
Химиотерапия предполагает прием лекарств, которые уничтожают раковые клетки.
Неоадъювантную химиотерапию выполняют перед хирургическим вмешательством с целью уменьшения размеров опухоли. Адъювантную химиотерапию проводят после операции с целью снижения риска рецидива.
Лучевая терапия
В основе метода лежит использование энергии ионизирующей радиации, которая также, как и химиотерапия, направлена на уничтожение раковой опухоли.
Таргетная терапия
В рамках таргетной терапии используют лекарственные препараты, которые целенаправленно воздействуют на раковые клетки, нарушая обменные процессы в них. Избирательное воздействие приводит к гибели только раковых клеток.
Иммунотерапия
Иммунотерапия предполагает назначение лекарственных препаратов, которые стимулируют иммунную систему бороться с опухолью. Клетки злокачественной опухоли имеют на своей поверхности вещества, из-за которых иммунные клетки «не видят опухоль». Иммунотерапия способствует тому, что иммунные клетки организма все равно определяют раковые клетки и уничтожают их.
Осложнения
Осложнения колоректального рака включают:
- непроходимость кишечника вследствие закрытия опухолью просвета кишки;
- прорастание опухоли в соседние органы с нарушением функций этих органов;
- железодефицитная анемия.
Профилактика
В основе профилактики колоректального рака лежит регулярный скрининг. В рамках скрининга часто диагностируют полипы до того, как они трансформируются в рак. Удаление полипов предотвращает рост раковой опухоли.
Согласно приказу о порядке проведения диспансеризации на первом этапе обследований всем людям старше 49 лет выполняют анализ кала на скрытую кровь. Если получен положительный результат, врач оформляет направление на колоноскопию, которая предусмотрена на втором этапе диспансеризации. Колоноскопия также назначается пациентам с отягощенной наследственностью и при наличии симптомов, указывающих на возможность роста колоректальной опухоли. Родственникам первой линии рекомендовано проходить колоноскопию с 40-летнего возраста или с возраста на 10 лет меньше того, в котором у члена семьи выявили колоректальный рак.

Данная статья является информационным материалом и не предназначена для самодиагностики и самолечения. При появлении признаков недомогания следует обратиться к лечащему врачу.





























![Лицензия на осуществление медицинской деятельности стр. 3 Лицензия на осуществление медицинской деятельности стр. 3]](https://fnkc-fmba.ru/images/licenzya/prew/03.jpg)











